VIAGGI E DNE
nel tempo e nello spazio
Medicina turistica
Il 40% dei viaggiatori non conosce o non valuta abbastanza i rischi che si corrono in un viaggio.
(M.D. Medicinae Doctor – Anno XI, n° 23/24 del 30 giugno 2004, articolo INDAGINI di Maia Manfredi)

I 10 COMANDAMENTI DEL VIAGGIATORE
1- Conoscere prima della partenza le affezioni che si potranno incontrare.
2 – Vaccinazioni obbligatorie e facoltative.
3 – Preparare la farmacia da viaggio.
4 – Prima di partire vedere medico e dentista.
5 – Mai per lungo tempo al sole a testa nuda.
6 – Attenzione all’acqua da bere e al ghiaccio.
7 – Evitare di camminare a piedi nudi o con i sandali nei paesi sub tropicali e tropicali.
8 – Non bagnarsi nell’acqua dolce di fiumi e laghi nei paesi sub tropicali e tropicali.
9 – Attenzione agli animali velenosi e alle meduse.
10 – Proteggersi contro zanzare e insetti vari.
(da Passeport-santé du voyageur del dott. Patrick Braun, Ed. Du Rocher, 1984)
Oggi è da aggiungere: attenzione a MST (Malattie Sessualmente Trasmissibili), a virosi, batteriosi e parassitosi trasmesse da uomo a uomo.
PRIMA DEL VIAGGIO
Informarsi per tempo (almeno 1 mese prima) presso i Servizi di Igiene Pubblica dell’ASL dei rischi sanitari in cui si può incorrere nel paese da visitare, delle vaccinazioni obbligatorie e di quelle facoltative consigliate, della eventuale profilassi farmacologica per la malaria. Calcolare che il tempo di latenza, perché la vaccinazione sia efficace, è di circa 21 giorni. Questo motiva il recarsi all’Ufficio d’Igiene con almeno 1 mese di anticipo rispetto alla data della partenza, tenendo presente che le vaccinazioni sono sconsigliate in caso di attacco febbrile, come ad esempio quello influenzale, per cui bisogna avere davanti a sé un tempo sufficiente. In caso di viaggi particolari, ad esempio di aiuto sanitario nel terzo mondo, si possono prendere in considerazione le seguenti vaccinazioni: anti epatite B, anti polio, anti morbillo, anti TBC, anti meningococca, anti difterica, anti rabbica, ecc..
Rapido excursus su vaccinazioni anti febbre gialla, antitetanica, antitifica, anti epatite A, antirabbica, anti encefalite giapponese, ecc.
Prendere conoscenza delle specifiche profilassi comportamentali e ambientali (abiti, zanzariera, bagni in acque dolci e in acque marine, sicurezza alimentare di acqua e cibo, altitudine, ecc.).
Valutare eventuali situazioni particolari (gravidanza, infanzia, handicap, diabete, ipertensione, pace-maker, patologie cardiache e vascolari, insufficienza venosa, disturbi mentali, ecc.).
Organizzarsi in funzione di eventuali personalizzazioni della dieta:
– Gluten free. È possibile richiedere pasti speciali esenti glutine nella maggior parte dei voli a lunga percorrenza (prenotandoli al momento dell’acquisto del biglietto) e nella maggior parte degli hotel 4/5 stelle. Andando sul sito www.celiactravel.com e cliccando successivamente su “Free Gluten-Free Restaurant Cards” è possibile scegliere tra 54 lingue e scaricare nella lingua scelta un foglio esplicativo su cosa vuol dire una dieta assolutamente priva di glutine. Il foglio scaricato si presenta con una chiarezza e una patente di autorità tali da indurre il ristorante ad evitare comportamenti superficiali.
– Altre allergie o intolleranze alimentari (es. al latte, Dairy Free, www.godairyfree.org).
È possibile richiedere pasti speciali nella maggior parte dei voli a lunga percorrenza (prenotandoli al momento dell’acquisto del biglietto) e nella maggior parte degli hotel 4/5 stelle.
BAGAGLIO E FARMACIA DA VIAGGIO
Cappello, occhiali da sole, abiti di fibre naturali in funzione delle temperature che si incontreranno, bianchi nei paesi a rischio insetti. Scarpe idonee.
Farmacia da viaggio: farmaci utilizzati normalmente per patologie croniche in atto, creme solari, antimalarici, antifebbrili, antidolorifici, disinfettanti a base di cloro per acqua e verdure, pomata antiscottature (es. Foille), integratori salini (es. Polase), diuretico in caso di altitudini estreme (es. Diamox), pomata antistaminica, pomata antibiotica, antibiotico ad ampio spettro (in alcuni paesi, come ad esempio negli USA, non è possibile acquistarlo in farmacia, neppure se si è medici, senza ricetta di un medico locale), antibiotico intestinale (es. Bimixin/Normix), Aspirina (anti infiammatorio, anti aggregante piastrinico), antivomito (es. Plasil), pomata per traumi (es. Lasonil), pomata per irritazioni cutanee (es. Fargan), pomata per dolori articolari (es. Muscoril), collirio in confezioni monouso, gocce per orecchie, repellente per insetti, disinfettanti, cerotti, garze per medicazione, guanti in lattice monouso, termometro, profilattici (non sono sempre reperibili in tutti i paesi).
DURANTE IL VIAGGIO
In caso di emergenza ricordare che i Consolati italiani all’estero hanno un elenco degli specialisti medici locali e delle strutture sanitarie più idonee. L’eventuale rimpatrio sanitario può avvenire tramite un’Assicurazione (es. EuropAssistence) o anche tramite l’attivazione del Consolato italiano.
È possibile registrarsi preventivamente su un servizio del Ministero degli Esteri, tramite WEB, specificando le date e le relative tappe del viaggio (www.viaggiaresicuri.it).
La principale causa di mortalità nei viaggi sono gli incidenti stradali, particolarmente frequenti e pericolosi nei paesi in via di sviluppo.

CONSIDERAZIONI MEDICHE SUL VOLO AEREO
– Lasciare passare almeno 12 ore da una immersione subacquea.
– Durante il volo possono slatentizzarsi sintomatologie gastriche, per cui nell’attesa del volo moderare l’assunzione di caffeina e alcolici.
– Barotraumi: gli aerei sono pressurizzati a pressione atmosferica equivalente a 1500/2100 metri di altitudine. L’aria contenuta nelle cavità del corpo si espande. Alla partenza vi era l’abitudine da parte delle hostess di distribuire caramelle, perché la deglutizione facilita l’espulsione di eventuali bolle d’aria gastriche anche in caso di eventuale ernia iatale il cui improvviso dolore può sintomatologicamente assomigliare a una crisi cardiaca.
Possibilità di dolori all’orecchio interno, ai seni nasali, mascellari, di dolori dentari e di dolori addominali.
Slacciare la cintura dei pantaloni.
Se si è soggetti ad abbondante meteorismo è consigliabile l’assunzione, alcune ore prima del volo, di carbone vegetale.
– Aumento del rischio di trombo-embolia, anche polmonare, in particolare sui voli di lunga durata (oltre 10 ore).
Prevenzione: calze elastiche, meglio se lunghe fino all’inguine.
Prevenzione comportamentale: frequente mobilizzazione degli arti. Da seduti: movimento di rotazione dei piedi, di flesso estensione dei piedi, di flesso estensione delle dita dei piedi, di flessioni alternate delle gambe col ginocchio al petto. In posizione eretta: deambulazione anche sul posto, movimenti di pompaggio con il polpaccio.
Eventualmente prendere una aspirina per l’effetto antiaggregante piastrinico (naturalmente non a stomaco vuoto). In caso di pregressi problemi venosi e/o tromboembolici valutare col proprio medico curante se effettuare copertura con eparina (es. Clexane).
– Chinetosi. Prevenirla con respirazione addominale a 5 fasi: 1 inspirazione, 2-3-4-5 espirazione. Fissare un punto virtuale davanti a sé. Aumentare la ventilazione sul volto. Se persiste mettersi il più possibile sdraiati. Farmaco antistaminico, attenzione alla sonnolenza. Cerotti alla scopolamina retro auricolari. Braccialetto.
– Possibilità di incidenti. Il più frequente è la caduta di un bagaglio su un passeggero da una cappelliera in fase di apertura; meglio spostarsi da sotto la cappelliera quando qualcuno la sta aprendo.
Gli incidenti possono essere molteplici e di varia natura, a volte ne capitano anche di comici: una grassa signora andò al gabinetto e mentre era seduta ebbe la malaugurata idea di schiacciare il pulsante per la pulizia del water causando una depressurizzazione che le impediva di rialzarsi.
– Jet lag sindrome (sindrome da fuso orario). Triptofano, melatonina e terapia con la luce.
NORME IGIENICHE E COMPORTAMENTALI
Sicurezza alimentare: le zone più a rischio sono Africa, centro e sud America, Asia. Se vi è rischio: no a verdure crude, no a frutta non sbucciata, no a carni poco cotte o crude e a pesci poco cotti o crudi, no a piatti non cucinati sul momento, no ad acqua non sigillata (eventualmente purificarla con i prodotti del commercio), no a ghiaccio e gelati sfusi, no a certi pesci o frutti di mare perché anche se cotti possono contenere biotossine. Lavarsi accuratamente le mani soprattutto prima di mangiare.
Igiene personale: lavarsi spesso le mani e non portarle alla bocca. Non accettare mai cibo o bevande da venditori ambulanti. Lavarsi i denti con acqua sigillata.
Non camminare a piedi nudi o con sandali nei paesi tropicali o sub tropicali, perché è possibile il contatto con polvere o acqua contaminata.
Scottature, insolazione, colpi di calore: cappello, occhiali da sole, coprire il corpo quanto possibile con abiti di fibre naturali, preferibilmente bianchi nei paesi tropicali, perché attirano meno gli insetti.
Punture di meduse: un primo intervento con acqua molto calda e salata per inattivare col calore le tossine, poi disinfettare con ammoniaca diluita o succo di limone, successivamente pomata antistaminica, pomata antibiotica.
Punture di insetti:
– Api, vespe, calabroni. Estrarre il pungiglione. Eventualmente somministrare analgesico o antistaminico e in caso di shock anafilattico intervento medico immediato con adrenalina e cortisone.
– Zanzare: prevenzione, usare repellenti sulla cute, abiti chiari e zanzariere.
Zanzara Culex, ubiquitaria, può trasmettere encefalite virale, encefalite di Saint-Louis, filariosi.
Zanzara Aedes, diffusa in clima tropicale ma anche in clima temperato, può trasmettere dengue, febbre gialla, encefalite californiana.
Zanzara Anopheles, diffusa in sud America, Africa e Asia, può trasmettere malaria, filariosi.
– Pulci: possono trasmettere virus, rickettsie, batteri (es. peste).
– Pidocchi: possono trasmettere tifo esantematico, borrelia.
– Ditteri (simili alle mosche): possono trasmettere leishmaniosi, tifo, colera.
– Tse-tse, mosca diurna, porta la malattia del sonno (tripanosomiasi africana).
– Reduva, porta la malattia di Chagas (tripanosomiasi americana).
– Feblotomi (detti pappataci): possono trasmettere la febbre da pappataci con cefalea, mialgia, brividi, dolore retro orbitale, astenia e dolore addominale.
– Processionaria del pino: può provocare orticaria, congiuntivite.
Morsi di animali: possono trasmettere la rabbia. Prevenzione: non mettersi in condizione da poter essere morsicati. A morso avvenuto immediatamente pulire, lavare e disinfettare molto accuratamente la ferita e poi recarsi subito in Ospedale. E’ una situazione classificabile a rischio. Provvedere alla copertura immunitaria antirabbica, a meno che l’animale sia rintracciato e analizzabile per escludere la malattia.
Mal di montagna: acclimatazione progressiva e, per grandi altitudini, eventuale prevenzione con diuretico (es. Diamox).
Congelamento di un arto: prevenirlo con abiti idonei e asciutti. Terapia: scaldare molto lentamente la parte e ricovero immediato in Ospedale. Evitare l’uso di alcolici.
Ipotermia (o assideramento): quando la temperatura corporea scende al di sotto dei 35°. Primi segni: pallore, apatia, sonnolenza. Se si è vittime di assideramento cercare ad ogni costo di non addormentarsi e respirare in modo volontario per combattere la tendenza all’inibizione dei centri respiratori. Terapia: riscaldamento progressivo, ad esempio usando il calore corporeo dei soccorritori, e immediato ricovero in Ospedale. Non usare alcolici, borse di acqua calda o bagni caldi.
Disidratazione: può essere conseguenza delle cause più diverse: diminuita assunzione di acqua, calore, sole, diminuita pressione atmosferica, aria particolarmente secca, fatica fisica, sudorazione, ecc.. Ripristinare la quota idrica e salina.

RAPIDO EXCURSUS SU MALATTIE DI INTERESSE TURISTICO
Diarrea del viaggiatore, varie cause:
– dismicrobismo intestinale, già presente prima di partire per il viaggio. Prima di recarsi in paesi tropicali è consigliata una purga per abbassare il numero dei propri batteri intestinali. Questi ultimi, in caso di cambiamento climatico con rapido innalzamento delle temperature, si replicano a dismisura facendo incorrere nel rischio della diarrea del viaggiatore. Se il numero dei batteri è più moderato si riduce il rischio.
– La diarrea del viaggiatore può dipendere da cause infettive in cui si è incappati durante il viaggio. Spesso è di origine alimentare dovuta a cibi o ad acque contaminate da batteri banali, la cosiddetta malattia delle 3 F: “fly, cioè mosca”, “fingers, cioè dita”, “food, cioè cibo”. Attenzione quindi a ciò che si mangia.
– La diarrea può essere dovuta a infezioni di maggior gravità come: salmonella, shigella, vibrione del colera, ecc., infestazione parassitaria da ameba, nematodi, ecc.. Consultare il medico.
– Se la diarrea è persistente o appare subito come grave rivolgersi immediatamente al medico. In tutti i casi le diarree, anche banali, vanno reidratate, ad esempio mettendo in 1 litro d’acqua sicura (bollita o imbottigliata sigillata) 6 cucchiaini di zucchero e 1 di sale, oppure bere succhi di frutta, tè, ecc. provvedendo però anche a reintegrare i sali. Utile l’antibiotico intestinale.
TBC: mycobatterium tubercolosis, è nuovamente in aumento.
Lebbra: mycobatterium leprae. Si sviluppa meglio a una temperatura corporea di 32°, per cui colpisce prevalentemente cute, dita e orecchie. Si trasmette probabilmente attraverso piccole ferite ed escoriazioni. La diagnosi avviene tramite coltura su armadillo, animale con temperatura di 32°. Attenti agli armadilli liberi in natura perché molti sono infetti, anche negli USA. Incubazione di circa 5 anni.
Attenti agli scoiattoli, vi sono stati casi di Hantavirus (2011, parco Yosemite, California).
Chlamydia (terapia con tetraciclina, attenzione perché è fotosensibilizzante, non assumere latte o latticini perché sono competitivi con l’assorbimento dell’antibiotico):
– Chlamydia psittaci, da feci di pappagalli.
– Chlamydia trachomatis, infezioni vaginali e vie urinarie (trasmissione sessuale) e oftalmiche, queste ultime trasmesse dalle mosche.
– Chlamydia pneumoniae, trasmissione da uomo a uomo per via respiratoria.
Colera: trasmissione oro fecale, acque e cibi contaminati. Disidratazione. Terapia: antibiotici, reidratazione, possibile vaccino.
Meningiti: informarsi prima del viaggio che non vi siano focolai di meningiti nella zona del viaggio.
Epatiti virali:
– Epatite A, trasmissione per via orale, acqua, frutti di mare, ecc.. Sintomi: ittero, prurito, astenia, nausea, vomito, dolori addominali, febbre. Possibile vaccinazione.
– Epatite B, trasmissione per via ematica, sessuale e per stretto contatto. Possibile vaccinazione.
– Epatite C, trasmissione per via ematica, sessuale e per stretto contatto.
Dengue: malattia virale portata dalla zanzara aedes. Febbre anche a 40°, sintomi come da raffreddamento, gastroenterite, dolori muscolari, articolari e ossei, per cui andatura “dengue”. Zone intertropicali.
Salmonellosi: infezione alimentare da carne, uova, latte, maionese e creme fresche. Vomito, crampi, febbre.
Tifo:
– tifo addominale, provocato dal batterio salmonella. Trasmissione oro fecale. Dolori addominali, febbre, ipotensione.
– tifo murino è una rickettiosi trasmessa da insetti e acari.
Febbri da pulci e da zecche (rickettiosi da zecche di pecora).
Slatentizzazione di patologie psichiatriche. Il viaggio il più delle volte aumenta il livello di benessere della persona, ma, in alcuni casi, può anche far precipitare uno stato di equilibrio precario.
PRINCIPALI MALATTIE SESSUALMENTE TRASMISSIBILI (MST)
Virali:
Epatite B è l’unica prevenibile con la vaccinazione. Per le altre MST la prevenzione dipende dal comportamento.
HIV
Papilloma virus
Epstein Barr (Mononucleosi infettiva)
Batteriche:
Sifilide
Gonorrea
Chlamydia trachomatis
Parassitarie:
Trichomonas vaginalis
Giardia
Si raccomanda prudenza (meglio astenersi che rischiare), igiene, attenzione e sempre l’uso del profilattico.

MALATTIE PARASSITARIE
Moltissimi sono i parassiti che possono infestare l’uomo, tra i più importanti troviamo:
PROTOZOI.
– Malaria – Febbre intermittente terzana maligna: Plasmodium Falciparum.
terzana benigna: Ovale, Vivax.
– Febbre intermittente quartana: Plasmodium Malariae.
Profilassi comportamentale (sempre da mettere in atto perché la profilassi farmacologica non copre al 100%): usare zanzariere, repellenti e abiti chiari.
Profilassi farmacologia: attenersi a quella proposta dall’Ufficio d’Igiene, cominciarla 1 settimana prima della partenza e continuarla 4 settimane dopo il rientro. Aumento della resistenza della Falciparum alla clorochina.
– Malattia del sonno e Chagas (tripanosomiasi)
La prima è africana ed è portata da una grossa mosca diurna, detta “Tse-tse” (Kenia, attenzione ai safari fotografici);
la seconda è del sud America, zone rurali, portata da una specie di piccolo scarafaggio, detto reduva (lede il cuore).
– Ameba e Giardia sono protozoi cosmopoliti, si trasmettono con quella che è chiamata, con termine medico, la via oro-fecale. È l’ingestione di materiale fecale o attraverso le “mani sporche”, o attraverso l’ingestione d’acqua o di cibo contaminati.
L’ameba si riproduce nel lume intestinale, alle volte si limita a questa fase vegetativa, alle volte si virulenta e diventa “istolitica”: invade le pareti intestinali, dando ulcerazioni, contamina la cavità peritoneale, può arrivare al fegato provocando ascessi e da qui, in casi rari, può arrivare fino a polmoni, cuore e cervello. La diarrea, presente soprattutto se il clima è caldo, non è una regola fissa.
Secondo alcuni autori 45 milioni di persone avrebbero ogni anno disturbi dati dall’ameba, ma la statistica salirebbe al 10% della popolazione mondiale se si considera la pura forma vegetativa intestinale che non dà problemi e che potenzialmente può trasformarsi in istolitica.
Le giardie sono parassiti flagellati. Esse si sviluppano, soprattutto, nel duodeno e nella prima parte dell’intestino tenue, ove, aderendo alle pareti intestinali, si oppongono all’assorbimento di zuccheri e grassi. Causano fenomeni di male assorbimento, atrofia della mucosa e problemi allergici.
– Leishmaniosi. Possono essere cutanee o viscerali. Portate da un moscerino notturno molto nero, non basta la zanzariera, usare insetticidi.
Cutanea: chiamata anche “bottone d’oriente”. Noduli che guariscono spontaneamente lasciando una cicatrice. Cosmopolita.
Viscerale, detta Kala-Azar: malattia grave con febbre alta, anemia e turbe digestive. Africa centrale e orientale, India, Estremo oriente, America latina.
PARASSITI PLURICELLULARI.
– Schistosomiasi:
Schistosoma haematobium, detta bilharziosi, parassita circa 300 milioni di persone e si trova in tutta la fascia tropicale. Parassita le vie urinarie. Vive nell’acqua dolce (giornate estive, calde). Il miracidio passa attraverso i pori della pelle fino ad arrivare alla vescica dove sotto forma di vermi maschi e femmine copulano, la femmina depone uova per circa 35 anni. Microematuria costante, l’infestazione protratta nel tempo aumenta il rischio di tumore vescicale.
Schistosoma mansoni, sintomi intestinali e epatosplenomegalia. Fascia tropicale.
Schistosoma mekongi, simile al precedente. Fascia tropicale asiatica.
– Filarie:
Oncocercosi. Lesioni oculari da verme. Portata da una zanzara che vive fino a 1500 m. di altitudine. Africa e sud America.
Dracunculosi. Vermi filiformi portati da piccoli parassiti nell’acqua. Ascessi. Asia minore, Penisola Arabica, Africa.
Filaria linfatica di Brancoft. Verme portato da zanzara culex. Provoca l’Elefantiasi. In tutta la zona tropicale del mondo.
Filaria linfatica Loa-Loa. Verme portato da una piccola mosca rossa. Occhi e cute: il verme cammina sottopelle e ingrossa la cute. Africa.
– Fasciola epatica o grande Douva del fegato. Verme del fegato che provoca ostruzioni biliari con le larve che penetrano attraverso la pelle (ci si infesta soprattutto camminando a piedi nudi). Cosmopolita.
– Anchilostoma. Vermi intestinali che si nutrono del sangue umano. Le larve penetrano attraverso la pelle (soprattutto camminando a piedi nudi). Tropicale, ma anche nelle zone temperate (minatori, traforo del san Gottardo).
– Ascaridi. Vermi intestinali. Ci si contamina per ingestione delle uova anche attraverso la polvere. Possono raggiungere i 35 cm. di lunghezza. Vivono soprattutto nell’intestino tenue. Cosmopoliti.
– Strongyloides stercolaris. Vermi intestinali. Ci si contamina toccando la terra con le larve che passano attraverso la pelle. Vivono nel lume intestinale. Cosmopolita.
– Dalle CARNI si può essere parassitati da:
Teniae:
Tenia solium, detto anche “verme solitario”. Ci si contamina con carni di maiale crude o poco cotte (compresi gli insaccati). Può arrivare a una lunghezza 4-10 metri. Se le uova, anziché essere espulse con le feci, a causa di vomito o anche di semplice reflusso gastrico finiscono nel polmone e da qui nel torrente ematico, possono dare cisticercosi, anche cerebrale. Possibile causa di epilessia insorgente senza apparenti cause né traumatiche né patologiche. Cosmopolita.
Tenia saginata, ci si contamina con carni crude o poco cotte di bovino. Può arrivare a una lunghezza di 2-8 metri. Cosmopolita.
– La carne di cavallo è esente da tenie.
– Dal PESCE si può essere parassitati da:
Anisakis: ci si può infestare dal pesce crudo o insufficientemente cotto, potenzialmente da quasi tutti i pesci di mare e provoca la malattia detta del “verme d’aringa”.
Molto diffuso in Oriente, soprattutto in Giappone, per la tradizione di mangiare pesce crudo, oggi, grazie al consumo sempre maggiore di pesce crudo anche nei paesi occidentali, si sta diffondendo in tutto il mondo. In tempi passati in Europa la malattia del verme d’aringa era limitata ai Paesi Bassi e alla Scandinavia per l’uso alimentare di aringhe crude. Il parassita può essere inattivato non solo dalla cottura, ma anche dal gelo intenso: consumare pesce crudo solo se “abbattuto”. Da tenere presente che né l’affumicatura, né il sale, né l’aceto, né il limone eliminano l’anisakis.
La malattia del verme d’aringa è una grave patologia: il parassita può formare nello stomaco o nel duodeno dei granulomi o dei flemmoni, che possono sfociare in peritonite o in occlusioni intestinali e che necessitano di intervento chirurgico.
Opisthorchis felineus. Ci si può infestare dalle carpe e dalle tinche, consumate crude o poco cotte, dei laghi e dei fiumi compresi tra la regione baltica e la Siberia. Le uova, emesse dalle feci dell’uomo e di altri animali, contaminano l’acqua e, di conseguenza, alcuni molluschi che vengono poi ingeriti da carpe e tinche, le quali, a loro volta, vengono mangiate dall’uomo. Meccanismo del tutto simile caratterizza il Clonorchis sinensis, endemico in Estremo Oriente, che infesta carpe, tinche e salmonidi. Nell’uomo l’infestazione, sia dell’opisthorchis che del clonorchis, sono a carico dei dotti biliari che possono, in casi estremi, evolvere in neoplasia.
Paragonimus. Causa la “distomatosi polmonare”. Nei climi tropicali, i parassiti, emessi sotto forma di uova dall’uomo con le feci o con lo sputo, infestano dapprima delle lumache d’acqua e da qui gamberi e granchi d’acqua dolce che, se mangiati crudi, infestano nuovamente l’uomo.
DOPO IL VIAGGIO
Ricordarsi di continuare, per 4 settimane dopo il rientro, la profilassi farmacologica antimalarica.
Per i 6 mesi successivi a un viaggio in zone a rischio sanitario (Asia, Africa, centro-sud America), in caso di malattia comunicare l’avvenuto viaggio al proprio medico.
In caso di bisogno rivolgersi all’Istituto Malattie Infettive (ad esempio a Torino Ospedale Amedeo di Savoia).
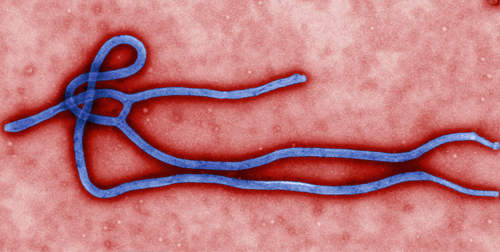
VIRUS EBOLA
Sintesi del materiale distribuito dall’Ufficio Vaccinazioni Internazionali riguardo all’epidemia (ultimo aggiornamento: 25 novembre 2015).
Periodo di incubazione: 8-10 giorni, massimo 21 giorni, poi malattia conclamata.
La malattia è caratterizzata da: febbre improvvisa elevata, astenia intensa, dolori muscolari articolari, mal di testa, mal di gola, inappetenza, mal di stomaco, poi vomito, diarrea, possibili emorragie.
Il contagio avviene attraverso le secrezioni solo quando compaiono i primi sintomi.
Il virus Ebola si trasmette per: contatto diretto con sangue o secrezioni, contatto indiretto con oggetti contaminati da sangue o secrezioni, via sessuale o allattamento anche a guarigione avvenuta, contatto con cadavere deceduto per virus Ebola.
Paesi che al 25 ottobre 2014 risultano colpiti da virus Ebola:
– Guinea
– Liberia
– Sierra Leone
Nome Ebola: fiume della Repubblica Democratica del Congo presso cui nel 1976 si verificò uno dei primi focolai epidemici. L’altro focolaio si sviluppò simultaneamente in Sudan. L’Ebola è un virus a Rna, ne sono stati identificati 5 sottotipi. I Pipistrelli della frutta sono considerati i principali ospiti del virus.
Diagnosi di laboratorio tramite vari esami tra cui:
– Identificazione dell’anticorpo (ELISA).
– Test di rilevazione dell’antigene.
– Per il momento non c’è vaccino.
– Per il momento non c’è terapia specifica.
– Terapia sintomatologia, soprattutto reidratare il paziente con anche più di 8 litri di acqua die.
Prevenzione:
– Il virus Ebola è sensibile a sapone, candeggina e asciugatura.
– Cuocere bene i cibi.
– Attenzione a: pipistrelli della frutta, scimmie.
Indossare guanti e dispositivi di alta protezione individuale con persone ammalate o con cadaveri.
Per informazioni sul virus Ebola telefonare a 1500 dalle ore 9 alle 18, festivi compresi oppure www.salute.gov.it.


